Manual Epidemilogi Lapangan CDC
Halaman ini adalah terjemahan dalam bahasa indonesia dari Epidemic Intelligence Service CDC
Lihat Versi AsliLANGKAH-LANGKAH INVESTIGASI KLB PENYAKIT ENTERIK AKUT
Petugas kesehatan-masyarakat menyelidiki KLB untuk mengidentifikasi sumbernya, mencegah penyakit tambahan, dan belajar bagaimana mencegah KLB serupa di masa depan. Bab ini memberikan gambaran umum tentang bagaimana komunitas kesehatan-masyarakat mendeteksi, menyelidiki, dan mengendalikan KLB penyakit bawaan makanan, penyakit bawaan air, dan penyakit enterik (usus) lainnya dan menekankan investigasi penyakit bawaan makanan multiwilayah administrasi di Amerika Serikat.
Gambar 23.1
Investigasi KLB penyakit Enterik melibatkan langkah-langkah prosedural tertentu ( Gambar 23.1 ) ( 1 ). Langkah-langkah tersebut dijelaskan di sini secara berurutan, tetapi dalam kenyataannya dan seperti yang dijelaskan dalam bab-bab sebelumnya, investigasi bersifat dinamis, menghasilkan banyak langkah yang terjadi secara bersamaan. Biasanya, investigasi KLB penyakit enterik melibatkan langkah-langkah berikut:
- Mendeteksi kemungkinan KLB.
- Mendefinisikan dan menemukan kasus.
- Membuat hipotesis tentang kemungkinan sumber.
- Menguji hipotesis dan mengevaluasi bukti.
- Menemukan sumber kontaminasi.
- Mengendalikan KLB.
- Menentukan kapan KLB berakhir.
MENDETEKSI KEMUNGKINAN KLB
Mendeteksi sebuah klaster atau kemungkinan KLB penyakit enterik dapat dilakukan dengan cara yang berbeda. Salah satu cara, petugas kesehatan menemukan KLB melalui surveilans kesehatan-masyarakat. Dengan mengumpulkan laporan penyakit yang terjadi secara sistematis dari waktu ke waktu, mereka mengetahui kira-kira berapa banyak penyakit yang akan terjadi pada periode tertentu di area tertentu. Sebuah klasterterjadi ketika jumlah orang yang lebih tinggi dari yang diharapkan tampaknya memiliki penyakit yang sama pada periode dan area tertentu. Ketika investigasi mengungkapkan bahwa orang-orang yang sakit dalam suatu kelompok memiliki kesamaan untuk menjelaskan mengapa mereka semua memperoleh penyakit yang sama, kelompok penyakit itu disebut KLB.
Laporan informal terjadi ketika anggota komunitas memanggil dinas kesehatan lokal atau negara bagian untuk melaporkan sekelompok penyakit yang berhubungan dengan penyakit enterik. Ini mungkin terjadi, misalnya, jika beberapa orang jatuh sakit setelah makan pada jamuan makan malam bersama. Dinas kesehatan sering memelihara sistem untuk memantau laporan-laporan ini. Kadang-kadang seorang klinisi (misalnya, dokter bagian gawat darurat) menyadari bahwa dia menghadapi lebih banyak kasus penyakit daripada yang diperkirakan dan menelepon dinas kesehatan secara langsung untuk mendiskusikannya dengan ahli epidemiologi di sana.
Sistem pelaporan spesifik patogen formal juga memainkan peran penting dalam deteksi KLB, terutama untuk KLB multiwilayah administrasi. Dokter dan ahli mikrobiologi di setiap negara bagian harus melaporkan infeksi yang ada dalam daftar penyakit yang dapat dilaporkan ketika mereka mendiagnosisnya di antara pasien mereka. Daftar ini mencakup banyak penyakit bawaan makanan dan penyakit enterik lainnya. Ketika petugas kesehatan-masyarakat meninjau laporan penyakit, mereka mungkin memperhatikan bahwa jumlah orang dengan penyakit tertentu lebih tinggi dari yang diharapkan.
Untuk patogen enterik tertentu (misalnya, Listeria monocytogenes, Salmonela enterica, dan Shiga toxin-producing Escherichia coli ), laboratorium kesehatan-masyarakat melakukan uji khusus untuk membantu mendeteksi kelompok yang mungkin terlewatkan. Ketika seorang dokter mencurigai bahwa seorang pasien menderita penyakit bawaan makanan, ia mungkin meminta pasien untuk menyerahkan sampel tinja atau jenis sampel lainnya, tergantung pada presentasi klinis penyakit atau patogen yang dicurigai menyebabkan penyakit. Dokter mengirimkan sampel pasien ke laboratorium klinis, di mana bakteri dapat diisolasi dan diidentifikasi sebagai, misalnya, E. coliO157 penghasil toksin Salmonela atau Shiga. Laboratorium klinis memberi tahu dokter tentang diagnosis sehingga informasi ini dapat digunakan untuk menentukan apakah dan bagaimana mengobati penyakitnya. Sampel bakteri juga dapat dikirim dari laboratorium klinis ke laboratorium kesehatan-masyarakat negara bagian untuk karakterisasi lebih lanjut.
Ketika kultur tersedia, laboratorium negara bagian mungkin melakukan uji sub tipe pada bakteri, termasuk serogrup, serotipe, atau fingerprint DNA , yang dapat mencakup elektroforesis gel medan-pulsa ( 2 ), analisis pengulangan tandem nomor variabel multilokus ( 3 ), atau sekuensing seluruh genom (whole genome sequencing,WGS) ( 4 ). Serogrup dan serotipe mengkategorikan bakteri berdasarkan penanda tertentu pada permukaan bakteri. Meskipun informasi serogrup atau serotipe sering kali dapat memberikan informasi yang cukup untuk mengidentifikasi kemungkinan KLB, terutama ketika klaster terlokalisasi, sub tipe lebih lanjut sering diperlukan untuk memisahkan penyakit sebelumnya, yang tidak terkait dengan KLB, dari penyakit yang terkait dengan sumber yang sama. Metode fingerprint DNA lebih spesifik daripada serogrup atau serotipe, dan bakteri yang memiliki fingerprint DNA yang sama lebih cenderung memiliki sumber yang sama: semakin jarang sidik jari, semakin tinggi kemungkinan penyakit terhubung dalam beberapa cara. Untuk bakteri patogen enterik, laboratorium negara bagian, serta beberapa laboratorium lokal dan federal, kirimkan informasi sub tipe ke sistem PulseNet CDC ( 5 ).
PulseNet adalah jaringan sub tipe molekuler nasional dari laboratorium badan regulator kesehatan-masyarakat dan makanan. Dengan mengkaji pangkalan data PulseNet, petugas kesehatan dapat mengidentifikasi kelompok penyakit yang disebabkan oleh bakteri dengan fingerprint DNA yang sama pada saat yang sama, bahkan jika orang yang sakit tersebar di banyak wilayah administrasi kesehatan yang berbeda. Ini sangat berguna ketika jumlah penyakit di satu negara bagian atau negara tidak cukup besar dengan sendirinya untuk menandakan kemungkinan KLB ( 5 ).
Mendefinisikan dan Menemukan Kasus
Sering kali, penyakit yang awalnya dikenali hanya mencerminkan sebagian kecil dari total KLB. Menemukan orang sakit tambahan adalah kunci untuk membantu memahami besaran, waktu, tingkat keparahan, dan kemungkinan sumber KLB.
Pada awal investigasi, petugas kesehatan biasanya mengembangkan definisi kasus untuk membantu menentukan orang sakit mana yang akan dimasukkan sebagai bagian dari KLB. Definisi kasus dapat mencakup rincian tentang
- Patogen atau toksin, jika diketahui;
- Tanda atau gejala tertentu yang khas untuk patogen atau toksin tersebut;
- Rentang waktu saat penyakit terjadi;
- Rentang geografis (misalnya, tempat tinggal di negara bagian atau wilayah); dan
- Kriteria lain (misalnya, fingerprint DNA patogen).
Beberapa definisi kasus dapat digunakan dalam investigasi KLB, masing-masing dengan tujuan yang berbeda. Misalnya, satu definisi kasus mungkin untuk penyakit yang dikonfirmasi dan yang lain untuk penyakit yang mungkin (probable) atau dicurigai (suspected). Umumnya, definisi kasus mulai lebih luas dan diperbarui dan disempurnakan selama investigasi saat informasi baru tersedia. Jumlah penyakit yang memenuhi definisi kasus disebut jumlah kasus.
Dengan menggunakan definisi kasus, investigator mencari lebih banyak penyakit yang terkait dengan KLB. Mereka melakukannya dengan
- Mengkaji laporan surveilans penyakit lokal;
- Mengkaji laporan ke sistem surveilans laboratorium (misalnya, PulseNet);
- Meminta dokter dan ahli laboratorium lokal untuk melaporkan kasus penyakit tertentu lebih cepat (yaitu, segera setelah mereka mencurigai saat diagnosis);
- Mengkaji catatan dinas darurat untuk penyakit serupa;
- Menyurvei kelompok atau mewawancarai orang-orang yang mungkin telah terpapar pada sumber yang dicurigai sebagai sumber KLB (misalnya, menghadiri jamuan makan atau acara bersama); dan
- Meminta petugas kesehatan di sekitar untuk mewaspadai penyakit yang mungkin terkait (misalnya melalui Epi-X[ 6 ]).
Petugas kesehatan memantau perkembangan KLB dengan melacak siapa yang sakit, kapan mereka sakit, dan di mana mereka tinggal. Investigator menggunakan grafik yang disebut kurva epidemiatau kurva epi yang menampilkan distribusi jumlah penyakit yang terjadi selama periode tertentu ( 7 ). Pola kurva epidemi dapat membantu investigator menentukan apakah orang yang sakit kemungkinan besar terpapar pada sumber yang sama yang terkontaminasi selama periode yang singkat (misalnya, pada satu kali makan) atau apakah exposure terjadi selama periode yang lebih lama (misalnya, beberapa minggu atau bulan). Investigator juga menggunakan peta untuk menunjukkan di mana orang sakit tinggal sehingga mereka dapat melihat apakah dan bagaimana KLB menyebar di dalam suatu area atau komunitas.
Membuat Hipotesis Tentang Kemungkinan Sumber
Hipotesis adalah kecurigaan yang masuk akal terhadap perantara sebagai sumber kontaminasi KLB dan didasarkan pada fakta dan keadaan tertentu. Petugas kesehatan menggunakan proses untuk mengembangkan dan kemudian menguji hipotesis untuk mengidentifikasi sumber KLB. Jumlah perantara KLB yang mungkin dan jumlah titik potensial kontaminasi bisa sangat besar, terutama untuk patogen enterik yang ditularkan melalui makanan atau bahan. Pembuatan hipotesis adalah proses berulang di mana kemungkinan penjelasan terus disempurnakan atau disangkal.
Patogen yang menyebabkan KLB penyakit enterik akut dapat menyebar melalui makanan atau air yang terkontaminasi, kontak langsung dengan orang yang sakit, atau kontak langsung atau tidak langsung dengan hewan yang terinfeksi atau lingkungannya. Saat menyelidiki sumber penyakit, petugas kesehatan pertama-tama harus memutuskan cara penularan yang mungkin terjadi. Patogen penyebab penyakit, Riwayat sumber penyakit dengan patogen itu, tempat tinggal orang sakit, karakteristik demografis orang sakit (misalnya, usia, jenis kelamin, dan ras/etnis), dan bentuk kurva epidemi semuanya dapat memberikan petunjuk tentang sumber.
Ketika dicurigai terpapar makanan yang terkontaminasi, petugas kesehatan harus mempertimbangkan sejumlah besar makanan dan bahan yang mungkin menjadi sumber atau pembawa infeksi. Mereka mungkin juga perlu mempertimbangkan bahan-bahan yang digunakan dalam makanan yang dilaporkan dimakan oleh orang sakit. Petugas kesehatan mewawancarai orang yang sakit untuk mengetahui di mana dan apa yang mereka makan dan exposure lainnya selama beberapa hari atau minggu sebelum mereka jatuh sakit. Fokus investigasi kemudian lebih dipersempit pada makanan tertentu atau exposure lain yang dilaporkan oleh banyak orang yang sakit. Kadang-kadang petugas kesehatan juga mewawancarai anggota keluarga orang yang sakit atau orang lain dengan exposure serupa tetapi tidak jatuh sakit. Wawancara ini disebut wawancara yang menghasilkan hipotesis (hypothesis generating interviews).
Periode yang menjadi fokus pewawancara bergantung pada periode inkubasi patogen, yaitu waktu antara menjadi sakit dan kemungkinan exposure yang membuat orang tersebut sakit (misalnya, makan makanan yang terkontaminasi, minum air atau minuman yang terkontaminasi, melakukan kontak langsung dengan orang yang sakit, atau kontak langsung atau tidak langsung dengan hewan yang terinfeksi). Periode ini bervariasi menurut patogen. Makanan atau exposure lain yang mereka tanyakan bergantung pada apa yang telah dipelajari petugas kesehatan sejauh ini dalam investigasi. Jika beberapa orang sakit telah menghadiri satu restoran, hotel, atau acara katering, misalnya, wawancara akan fokus pada item menu yang disiapkan, disajikan, atau dijual di sana. Jika tidak ada tempat exposure yang jelas diidentifikasi, peneliti mungkin menggunakan kuesioner standar, juga dikenal sebagai kuesioner shotgun. Jenis kuesioner yang menghasilkan hipotesis ini mencakup pertanyaan tentang daftar panjang makanan atau pertanyaan terbuka yang mengulas setiap makanan yang dimakan seseorang selama hari-hari sebelum penyakit dimulai ( 8 ). Ini biasanya juga mencakup pertanyaan tentang lokasi belanja bahan makanan, makan di restoran atau menghadiri acara di mana makanan disajikan, pembatasan diet dan penggunaan suplemen makanan, riwayat perjalanan, kontak dengan hewan, dan exposure air rekreasi.
Dari wawancara, petugas kesehatan membuat daftar pendek makanan, minuman, atau exposure lain yang dimiliki oleh banyak orang sakit. Exposure yang tidak ada atau sedikit orang sakit yang dilaporkan dianggap kurang mungkin menjadi sumbernya. Petugas kesehatan kemudian melihat informasi lain (misalnya, survei konsumsi makanan berbasis populasi) untuk membantu menentukan apakah frekuensi exposure dari orang sakit lebih tinggi daripada yang diharapkan di antara populasi umum ( 9 ). Berdasarkan informasi yang mereka kumpulkan, petugas kesehatan mengembangkan hipotesis tentang kemungkinan sumber KLB. Namun, wawancara shotgun hanya dapat mengidentifikasi perantara potensial yang disertakan dalam kuesioner. Jika pendekatan ini tidak mengarah pada hipotesis yang dapat diuji tentang sumber KLB, wawancara terbuka intensif mungkin lebih cocok untuk menjelaskan hipotesis yang tidak termasuk dalam kuesioner terstruktur.
Proses investigasi klaster dinamisdapat membantu mengidentifikasi hipotesis dengan cepat. Dalam proses ini, orang sakit awal di klaster diwawancarai dengan menggunakan kuesioner rinci tentang riwayat exposure . Ketika ada indikasi exposure baru yang menjadi perhatian selama wawancara, orang sakit awal secara sistematis diwawancarai ulang untuk menilai exposure baru ini secara seragam. Orang sakit yang baru diidentifikasi juga akan ditanya secara seragam tentang exposure ini. Pendekatan ini sangat membantu dalam mengidentifikasi exposure baru atau tidak biasa yang tidak tercantum pada kuesioner shotgun standar.
Menyelidiki sub klaster penyakit dapat memberikan petunjuk penting tentang sumber KLB. Jika beberapa orang sakit yang tidak berhubungan makan di lokasi restoran yang sama atau membeli makanan atau bahan makanan dari lokasi toko yang sama dalam beberapa hari satu sama lain, ini menunjukkan bahwa makanan yang terkontaminasi kemungkinan besar disajikan atau dijual di sana. Sebuah metode yang berguna untuk menghasilkan hipotesis dalam KLB multiwilayah administrasitermasuk investigasi cepat dan menyeluruh dari restoran atau toko klaster. Investigasi sub-klaster dapat mengidentifikasi perantara makanan tertentu dan memberikan informasi rinci tentang item tersebut untuk investigasi penelusuran kembali . Penelusuran kembali menentukan dan mendokumentasikan produsen, pemasok, dan jalur distribusi untuk item makanan yang diminati. Tujuan utama dalam penelusuran kembali adalah untuk menentukan apakah ada pemasok atau titik lain dalam rantai distribusi yang sama.
Menghasilkan hipotesis yang masuk akal sering kali merupakan tantangan tersendiri dan dapat memakan waktu lama karena beberapa alasan. Pertama, wawancara orang sakit sangat bergantung pada kemampuan mereka untuk mengingat kejadian. Waktu dari onset penyakit hingga mengetahui orang yang sakit adalah bagian dari KLB biasanya 2– 4 minggu untuk KLB yang mengandalkan fingerprint DNA ( 10 ). Orang yang sakit mungkin tidak ingat secara rinci apa yang mereka makan selama itu. Juga, jika makanan yang terkontaminasi adalah bahan, tugas menjadi lebih sulit. Orang sakit sering tidak ingat atau tahu bahan makanan mereka. Tantangan-tantangan ini dapat menunda atau mencegah pengembangan hipotesis yang masuk akal. Dalam situasi tertentu, orang sakit mungkin diwawancarai beberapa kali ketika ide-ide baru muncul tentang sumber-sumber yang mungkin. Mengunjungi rumah seseorang dan memeriksa makanan di dapur dan lemari es mereka atau mendapatkan izin untuk mengkaji informasi dari tanda terima pembelian, kartu pembelanja, atau jurnal makanan dapat membantu.
Menguji Hipotesis dan Mengevaluasi Bukti
Tiga jenis bukti, atau pilar, digunakan saat mengevaluasi hipotesis tentang sumber kontaminasi dalam KLB penyakit enterik ( Gambar 23.2 ) ( 11 ).
- Buktiepidemiologi(misalnya, data dari wawancara orang sakit; distribusi kasus berdasarkan orang, tempat, dan waktu; hasil studi epidemiologi analitik; dan riwayat patogen yang dicurigai dan KLB sebelumnya yang disebabkannya);
- Bukti dari penelusuran ke belakangperantara yang dicurigai terkait dengan orang sakit untuk mengidentifikasi titik umum di mana kontaminasi mungkin terjadi dan penilaian fasilitas produksi pada titik umum tersebut; dan
- Hasil laboratoriumdari pengujian perantara yang dicurigai atau fasilitas produksi di mana kontaminasi mungkin terjadi.
Gambar 23.2
Bukti yang digunakan untuk menghubungkan penyakit dengan makanan yang terkontminasi selama investigasi KLB

Sumber: Referensi 11.
Bukti dari masing-masing pilar ini dievaluasi bersama untuk menentukan apakah data mendukung kesimpulan bahwa makanan yang dicurigai atau exposure lain adalah penyebab KLB. Peneliti biasanya menentukan bahwa mereka telah mengidentifikasi kemungkinan sumber KLB ketika mereka memiliki bukti yang jelas dan meyakinkan dari dua pilar. Dalam kasus yang jarang terjadi, data dari satu pilar saja mungkin cukup untuk menentukan kemungkinan sumber KLB (misalnya, kelompok sumber titik yang terkait dengan makanan atau kejadian tunggal). Dalam investigasi produk dengan umur simpan yang pendek (misalnya, susu yang tidak dipasteurisasi atau sayuran hijau), melakukan pengujian pada produk selama periode kemungkinan kontaminasi mungkin tidak mungkin dilakukan, dan investigator harus mengandalkan bukti dari pilar lain untuk menentukan kemungkinan sumber KLB.
Sebuah hipotesis harus diuji untuk menentukan apakah sumber telah diidentifikasi dengan benar. Studi analitik epidemiologi sering digunakan untuk menguji hipotesis. Studi kasus-kontrol atau studi kohort adalah jenis studi analitik yang paling umum dilakukan. Petugas kesehatan menganalisis informasi yang dikumpulkan dari orang sakit dan orang sehat yang sebanding untuk menentukan apakah orang sakit lebih mungkin makan makanan tertentu daripada orang sehat atau melaporkan exposure tertentu. Jenis studi analitik ini sering dilakukan untuk KLB yang terkait dengan satu acara atau restoran.
Jika konsumsi makanan tertentu atau exposure lain dilaporkan lebih sering oleh orang sakit daripada orang sehat, makanan atau exposure itu mungkin menyebabkan KLB. Dengan menggunakan uji statistik, petugas kesehatan dapat menentukan kekuatan asosiasi (yaitu, seberapa besar kemungkinan hal itu terjadi secara kebetulan saja) dan apakah lebih dari satu makanan atau exposure lain mungkin terlibat. Investigator menganalisis banyak faktor ketika menafsirkan hasil dari studi ini, termasuk frekuensi exposure yang diinginkan; kekuatan asosiasi statistik; asosiasi dosis-respons; dan produksi, persiapan, dan distribusi produk.
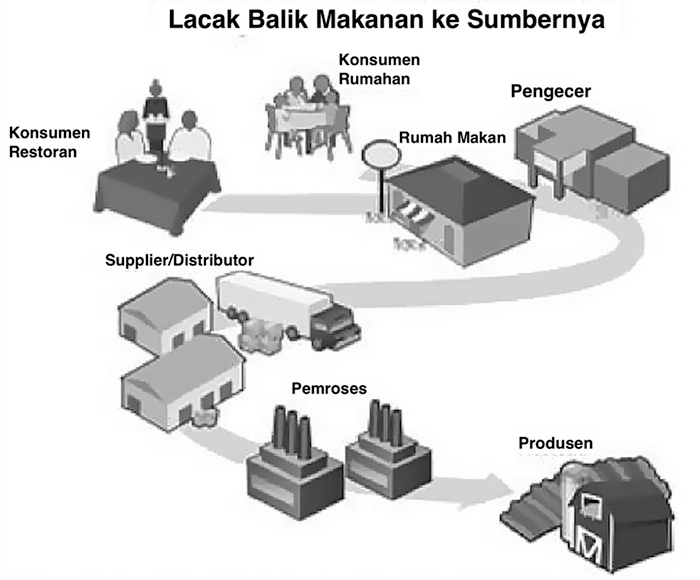
Jika KLB dikaitkan dengan makanan yang disiapkan di dapur yang berbeda atau dengan makanan yang dibeli dari toko yang berbeda dan dikonsumsi tanpa persiapan lebih lanjut, kejadian kontaminasi mungkin terjadi selama produksi dan sebelum persiapan di dapur. Dalam situasi itu, Investigator melakukan investigasi penelusuran kembali untuk menentukan di mana kontaminasi terjadi ( Gambar 23.3 ) ( 12 ). Investigasi penelusuran kembali secara formal dilakukan oleh badan pengatur di tingkat negara bagian atau federal. Badan-badan ini mengandalkan pengumpulan catatan dan dokumen untuk mendukung kemungkinan tindakan produk, seperti penarikan kembali makanan. Penelusuran kembali biasanya dimulai dengan mengidentifikasi makanan yang dicurigai dilaporkan oleh orang sakit atau mengidentifikasi restoran atau lokasi toko tempat orang sakit makan atau berbelanja. Langkah selanjutnya adalah menentukan apakah rantai produksi bahan makanan yang dicurigai menyatu ke titik yang sama. Menemukan titik ini membantu untuk menentukan di mana kontaminasi terjadi dan untuk mendukung hipotesis. Petugas mengkaji informasi pembelian dan pengiriman dari pemasok barang yang dicurigai untuk toko, restoran, atau kafetaria tempat mereka yakin barang tersebut dibeli atau dimakan. Mereka kemudian bertanya kepada pemasok di mana mereka menerima barang yang dicurigai, dan seterusnya, kembali ke titik produksi. Investigasi penelusuran kembali dapat menjadi sumber daya yang intensif dan menantang, terutama ketika jalur distribusi rumit atau ketika catatan rinci kurang pada produsen, pemasok, toko, atau restoran dalam rantai distribusi.
Gambar 23.3
Selama investigasi, ketika suatu bahan adalah penyebab KLB, mengidentifikasi penyebab bisa lebih sulit karena bahan yang terkontaminasi mungkin telah dikonsumsi sebagai bagian dari banyak makanan yang berbeda. Dalam situasi ini, penelusuran epidemiologis produk dapat menjadi bagian penting dari proses untuk mengidentifikasi perantara KLB penyakit bawaan pangan ( 13 ). Tujuan keseluruhan dari pelacakan produk untuk membantu investigasi epidemiologi adalah untuk menentukan apakah makanan atau makanan yang dimakan oleh banyak orang sakit di sub klaster memiliki sumber atau titik distribusi yang sama. Pola distribusi produk dapat menambah spesifisitas exposure dan menilai masuk akal dari satu atau lebih perantara.
Pengujian makanan, lingkungan, atau air dapat memberikan informasi yang berguna dan mendukung hipotesis. Menemukan bakteri dalam wadah makanan yang belum dibuka atau di fasilitas produksi makanan dengan fingerprint DNA yang sama dengan sampel klinis dari orang yang sakit dalam KLB dapat menjadi bukti yang meyakinkan dari sumber penyakit. Namun, peneliti mungkin tidak dapat mengidentifikasi patogen dalam barang yang terkontaminasi karena berbagai alasan.
- Makanan dengan umur simpan yang pendek (misalnya, susu atau produk yang terkontaminasi) mungkin tidak tersedia pada saat KLB diidentifikasi dan oleh karena itu tidak dapat diuji.
- Bahkan jika sumber makanan atau air yang dicurigai tersedia, patogen mungkin sulit dideteksi karena mungkin jumlahnya menurun sejak KLB atau organisme lain mungkin telah melampaui patogen saat makanan mulai rusak.
- Patogen mungkin hanya ada di satu porsi makanan. Sampel yang diambil dari bagian yang tidak terkontaminasi akan memiliki hasil uji negatif. Oleh karena itu, hasil negatif tidak menutup kemungkinan makanan ini sebagai sumber penyakit atau penyebab KLB.
- Barang-barang sisa atau barang-barang dalam wadah terbuka mungkin telah terkontaminasi silang dari kontak dengan orang sakit atau bahan persiapan makanan atau dari kontak dengan bahan yang benar-benar menyebabkan KLB.
- Patogen tertentu tidak dapat dideteksi dalam makanan atau sumber air karena tidak ada uji yang dapat mendeteksi patogen tersebut dalam makanan atau air yang dicurigai.
Tidak menemukan hubungan antara item tertentu atau exposure lain dan penyakit dapat terjadi karena alasan yang berbeda.
- Ketika sebuah restoran menyajikan makanan yang mengandung beberapa bahan yang dicampur atau dimasak bersama atau digunakan dalam beberapa item menu, melakukan studi epidemiologi untuk mengidentifikasi bahan tertentu yang terkontaminasi bisa menjadi sulit karena kolinearitas di antara exposure.
- Petugas kesehatan mungkin telah mengenali KLB begitu lama setelah itu terjadi sehingga mereka tidak dapat sepenuhnya menyelidikinya (misalnya, bahan makanan mungkin tidak tersedia untuk pengujian, orang yang sakit mungkin tidak dapat untuk mengingat riwayat makanan secara akurat).
- Investigasi awal mungkin tidak mengarah pada hipotesis spesifik yang dapat diuji; oleh karena itu, tidak ada studi analitik yang dilakukan. Sebagai alternatif, hipotesis awal mungkin salah, membuat hasil studi analitik tidak akurat atau menyesatkan.
- Sebuah studi analitik mungkin telah dilakukan tetapi tidak menemukan exposure spesifik karena jumlah penyakit yang akan dianalisis terbatas, beberapa jenis makanan terkontaminasi, atau item yang terkontaminasi adalah makanan yang mungkin telah dimakan orang tetapi tidak mungkin untuk diingat (misalnya, es dalam minuman, hiasan, bumbu, atau bahan yang merupakan bagian dari makanan).
Jika KLB telah berakhir tanpa diketahui sumbernya, sumbernya dinyatakan tidak diketahui. Jika KLB belum berakhir, petugas kesehatan harus terus mengumpulkan informasi dan mempelajari hasil untuk mencoba menemukan makanan atau sumber lain yang menyebabkan penyakit. Dalam situasi ini, proses pembuatan hipotesis mungkin harus diulang saat investigasi berlanjut.
Menemukan Sumber Kontaminasi
Jika kemungkinan sumber penyebab diidentifikasi, petugas perlu melakukan penilaian lingkunganuntuk menentukan akar penyebab dan faktor yang berkontribusi terhadap KLB ( 14 ). Dalam KLB penyakit bawaan makanan, penilaian ini mungkin melibatkan satu atau beberapa fasilitas di sepanjang jalur dari produsen ke konsumen. Penyakit pada orang yang makan makanan yang disiapkan hanya di satu dapur menunjukkan bahwa kontaminasi mungkin telah terjadi di dapur itu. Petugas kesehatan mewawancarai orang yang menyiapkan makanan untuk menentukan bahan yang digunakan, langkah-langkah yang diikuti dalam menyiapkan makanan, dan suhu yang digunakan untuk menyiapkan dan menyimpan makanan. Mereka meninjau praktik dan pelatihan kesehatan pekerja dan kebersihan dapur. Mereka juga memeriksa status kesehatan pekerja pada saat exposure terjadi. Di dapur komersial atau institusional atau pertanian atau fasilitas produksi makanan utama, petugas meninjau laporan inspeksi masa lalu untuk mengetahui riwayat masalah. Informasi dari penilaian lingkungan dapat menunjukkan cara untuk mengendalikan KLB dan mencegah KLB serupa di masa depan.
Mengendalikan KLB
Setelah kemungkinan sumber penyakit diidentifikasi, diperlukan tindakan pengendalian segera. Jika makanan yang terkontaminasi tetap berada di rak-rak toko, di dapur restoran, atau di dapur rumah atau lemari es, lebih banyak orang mungkin menjadi sakit. Tindakan pengendalian KLB bisa mencakup tindakan khusus untuk membersihkan dan mendesinfeksi fasilitas persiapan makanan, menutup sementara restoran atau pabrik pengolahan, menarik kembali makanan, menginformasikan kepada publik tentang cara membuat makanan aman, atau memberitahukan konsumen untuk memeriksa rumah mereka dan membuang barang yang dicurigai. Ketika petugas kesehatan belajar lebih banyak selama investigasi, mereka mungkin memodifikasi, memfokuskan, atau memperluas tindakan pengendalian dan saran kepada publik.
Menentukan Kapan KLB Berakhir
Tidak semua KLB terpecahkan. Investigator harus terus mengembangkan dan menguji hipotesis jika kasus terus diidentifikasi. KLB berakhir ketika jumlah penyakit baru yang dilaporkan kembali ke jumlah yang biasanya diharapkan oleh petugas kesehatan. Kurva epidemi membantu petugas kesehatan menentukan apakah penyakit menurun. Namun, jika penyakit mulai meningkat lagi setelah penurunan yang tercatat, petugas kesehatan akan membuka kembali investigasi. Peningkatan penyakit mungkin menunjukkan bahwa sumbernya tidak sepenuhnya dikendalikan atau bahwa sumber kontaminasi lain yang tidak diketahui terlibat.
KESIMPULAN
Investigasi KLB penyakit enterik akut dapat menjadi tugas yang dinamis dan kompleks, sering kali melibatkan banyak mitra kesehatan-masyarakat dan regulator di wilayah administrasi yang berbeda. Aspek-aspek tertentu tentang bagaimana komunitas kesehatan-masyarakat mendeteksi, menyelidiki, dan mengendalikan KLB penyakit bawaan makanan dan penyakit enterik lainnya berada di luar cakupan bab ini. Tinjauan yang lebih komprehensif tentang deteksi KLB dan metode investigasi untuk KLB penyakit bawaan makanan tersedia di Council to Improve Foodborne Outbreak Response’s Guidelines for Foodborne Disease Outbreak Response ( 15 ).
UCAPAN TERIMA KASIH
Tulisan ini sebagian didasarkan pada “Multistate and Nationwide Foodborne Outbreak Investigations: A Step-by-Step Guide” (tersedia di http://www.cdc.gov/foodsafety/outbreaks/investigating-outbreaks/investigations/
index.html). Para penulis berterima kasih kepada para staf di CDC yang telah berkontribusi untuk mengembangkan gagasan dan konten ini, terutama Robert Tauxe, MD, MPH, dan Patricia Griffin, MD.
REFERENSI
- Centers for Disease Control and Prevention. Steps in outbreak investigation. https://www.cdc.gov/foodsafety/outbreaks/pdfs/steps-in-oubreak-investigation-508c.pdfpdf icon .
- Centers for Disease Control and Prevention. Pulsed-field gel electrophoresis (PFGE). https://www.cdc.gov/pulsenet/pathogens/pfge.html
- Centers for Disease Control and Prevention. Multiple locus variable-number tandem repeat analysis (MLVA). https://www.cdc.gov/pulsenet/pathogens/mlva.html
- Centers for Disease Control and Prevention. Whole genome sequencing (WGS). https://www.cdc.gov/pulsenet/pathogens/wgs.html
- Centers for Disease Control and Prevention. PulseNet. https://www.cdc.gov/pulsenet/
- Centers for Disease Control and Prevention. Epi-X: building a network to save lives. https://www.cdc.gov/about/24-7/savinglives/epi-x/index.html
- Centers for Disease Control and Prevention. Interpretation of epidemic (epi) curves during ongoing outbreak investigations. https://www.cdc.gov/foodsafety/outbreaks/investigating-outbreaks/epicurves.html
- Centers for Disease Control and Prevention. Foodborne disease outbreak investigation and surveillance tools. http://www.cdc.gov/foodsafety/outbreaks/surveillance-reporting/investigation-toolkit.html
- Centers for Disease Control and Prevention. Foodborne diseases active surveillance network (FoodNet). https://www.cdc.gov/foodnet/surveys/population.html
- Centers for Disease Control and Prevention. Timeline for reporting cases of Salmonela infection. https://www.cdc.gov/Salmonela/reporting-timeline.html
- Centers for Disease Control and Prevention. Foodborne disease outbreaks. https://www.cdc.gov/foodsafety/outbreaks/pdfs/outbreak-infographic.pdfpdf icon
- Centers for Disease Control and Prevention. Finding the point of contamination and source of the food. https://www.cdc.gov/foodsafety/outbreaks/investigating-outbreaks/investigations/contamination.html
- Council to Improve Foodborne Outbreak Response. Product Tracing in Epidemiologic Investigations of Outbreaks Due to Commercially Distributed Food Items . Atlanta, GA: Council of State and Territorial Epidemiologits; 2015. http://cifor.us/news/new-white-paper-product-tracing-in-epidemiologic-investigations-of-outbreaks-due-to-commercially-distributed-food-itemsexternal icon
- Centers for Disease Control and Prevention. e-Learning on environmental assessment of foodborne illness outbreaks. https://www.cdc.gov/nceh/ehs/elearn/ea_ fio/index.htm
- Council to Improve Foodborne Outbreak Response. CIFOR Guidelines for Foodborne Disease Outbreak Response . 2nd ed. Atlanta: Council of State and Territorial Epidemiologits; 2014:153–4. http://cifor.us/clearinghouse/cifor-guidelines-for-foodborne-disease-outbreak-responseexternal icon